Wanneer is deze route van toepassing
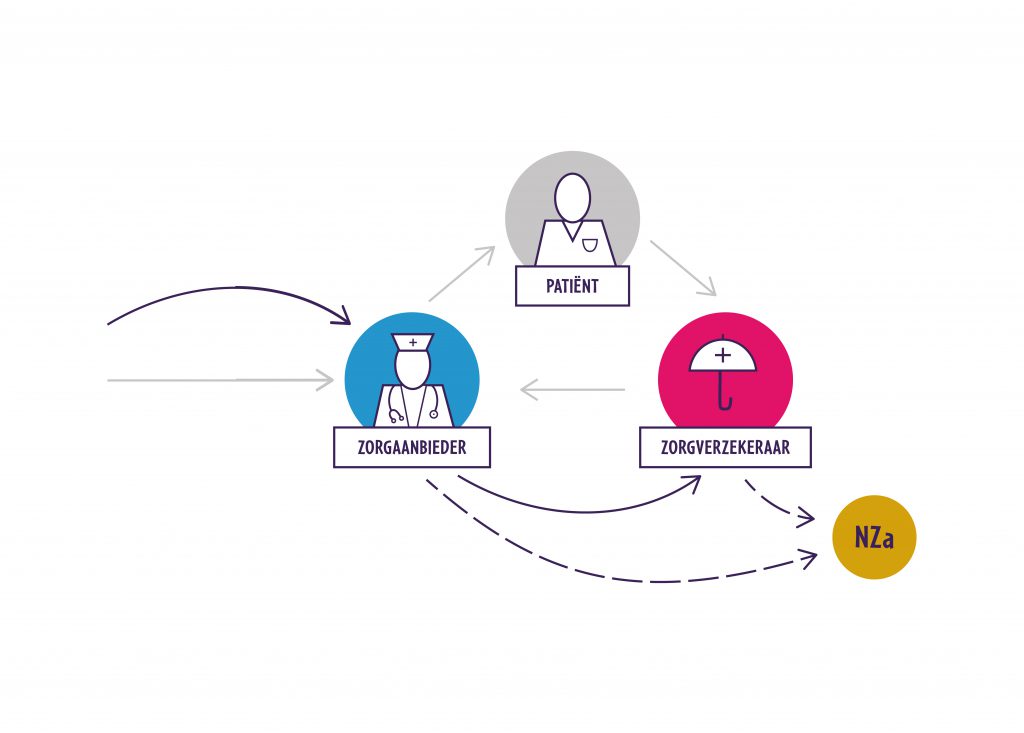
Een eHealth-toepassing wordt onderdeel van zorg die al wordt aangeboden of vergoed. De zorginhoud verandert door de toepassing niet, alleen de vorm waarin de zorg wordt aangeboden. De zorg wordt hierdoor bijvoorbeeld toegankelijker, of ze kan efficiënter worden aangeboden.
Voorbeelden
- Een online voedingsdagboek dat wordt ingezet als onderdeel van dieetadvisering door een diëtist, en dat zelfmanagement door de patiënt bevordert.
- Een pillendoosje dat de patiënt een seintje geeft wanneer hij vergeet om zijn medicatie in te nemen. Dit gebeurt op voorschrift van een arts en ter bevordering van de therapietrouw.
Aandachtspunten
Zorg voor voldoende draagvlak! Het is belangrijk dat zorgverleners, patiënten en de patiëntenvereniging enthousiast zijn over de toepassing. Betrek hen daarom zo vroeg mogelijk bij de ontwikkeling (co-creatie). De beroepsvereniging van specialisten speelt een belangrijke rol bij landelijke opschaling; zij bepalen immers de richtlijnen voor goede en veilige zorg.
Als een toepassing leidt tot goedkopere zorg of tot arbeidsbesparingen terwijl de kwaliteit van de geboden zorg minstens gelijk blijft, dan is dit aantrekkelijk voor de zorgaanbieder en is het niet altijd nodig om de zorgverzekeraar te betrekken. Als de toepassing daarentegen leidt tot duurdere zorg dan moet die zorg aantoonbaar beter zijn en is een groot draagvlak vereist. Stap niet zelf naar de zorgverzekeraar maar laat een enthousiaste zorgaanbieder met hen onderhandelen. Voor de zorgverzekeraar is het cruciaal dat de toepassing leidt tot vervanging van de bestaande zorg (door bijvoorbeeld substitutie of zelfmanagement) en uiteindelijk tot een lagere schadelast. Het is dus belangrijk dat deze effecten worden aangetoond.
De zorgverzekeraars verwachten van u dat u zich op de hoogte hebt gesteld van hun visie op eHealth innovaties en het bijbehorend inkoopbeleid als u contact met hen opneemt omtrent uw innovatie. Deze visies en de uitvoering hiervan lopen uiteen per zorgverzekeraar. Verdiep u hierin. Zorg dat u weet wat er bij de zorgverzekeraar speelt, op welke manier daar invulling aan wordt gegeven en hoe u hier met uw innovatie bij kunt aanhaken. U kunt alle informatie betreffende visie en het daaruit voorvloeiend inkoopbeleid vinden op de websites van de zorgverzekeraars.
Sommige zorgverzekeraars hebben een regionaal kernwerkgebied van waaruit zij beleid voeren. Zij voelen zich sterk verbonden aan deze regio. Bij het bekostigen en/of faciliteren van eHealth innovaties zij zijn dan ook geneigd om sneller innovaties te adopteren die vanuit de eigen regio ontwikkeld worden. Op de Zorgwijzer vind u een compleet overzicht van alle zorgverzekeraars en eventuele regio-gebondenheid.
Bijzonderheden
Als een toepassing niet past binnen de bestaande zorgprestaties (bijvoorbeeld door beperkingen in de omschrijving of het tarief) dan kunnen de zorgverlener en zorgverzekeraar samen een aanvraag indienen bij de Nederlandse Zorgauthoriteit (NZa). De NZa kan een prestatie aanpassen of een tijdelijke prestatie opstellen (beleidsregels innovatie). Een toepassing krijgt dan, indien nodig, tijd om zich “te bewijzen”.
De belangrijkste partijen
- Zorgverlener
- Patiënt en patiëntenvereniging
- Beroepsvereniging
- Zorgverzekeraar
- NZa (als er een zorgprestatie moet worden aangepast, of een nieuwe moet worden opgesteld)
Valkuilen
- Te weinig draagvlak creëren (onder patiënten, zorgverleners, patiëntenvereniging en beroepsvereniging).
- Zelf gaan praten met de zorgverzekeraar zonder op z’n minst één enthousiaste zorgaanbieder aan boord te hebben.
- Geen oog hebben voor vervanging van de bestaande zorg (substitutie).
- Niet op de hoogte zijn van de visie en het daar bijbehorend inkoopbeleid van de zorgverzekeraar.
Bewijslast voor de zorgverzekeraarsroute
Waarvoor dient de bewijslast?
Het ondersteunen van een business case waarin belangen van de patiënt, zorgaanbieder en die van de zorgverzekeraar worden gediend. De zorgverzekeraar wil uiteindelijk schadelastreductie aangetoond zien (door substitutie of zelfmanagement) maar let ook op draagvlak onder zorgaanbieders, opschaalbaarheid en inpasbaarheid in bestaande zorgprocessen (zie [1]).
Welke bewijslast is hiervoor geschikt?
Het aantonen van schadelastreductie kan op twee manieren:
- Door duurdere zorg te vervangen door goedkopere zorg (substitutie). Dit geeft een ‘zekere’ besparing op korte termijn. Maak voor de zorgverzekeraar inzichtelijk hoe het zorgproces verandert en hoe dit bijv. tot arbeidslastverlichting, procesoptimalisatie of lagere kosten leidt. Bedenk goed welke aspecten hierin worden meegenomen, en hoe dit wordt dit gemeten. Voor de zorgverzekeraar is verder van belang hoe de substitutie ook daadwerkelijk gerealiseerd kan worden.
- Door effectievere zorg die leidt tot minder zorgconsumptie. Dit geeft een ‘minder zekere’ besparing op langere termijn. De terugverdientermijn voor de zorgverzekeraar is maximaal drie jaar. Vermindering van zorgconsumptie moet worden aangetoond met sterk onderzoek, bijv. volgens deze drietrapsraket: 1) Een klinisch onderzoek gericht op een procesmaat of intermediaire uitkomstmaat, 2) Een vertaalslag van deze maat naar een relevante uitkomstmaat o.b.v. wetenschappelijk aangetoond verband tussen beide, en 3) Het gebruik van eigen data door de zorgverzekeraar om de verwachte kostenreductie door te rekenen. Onder voorwaarden is De Achmea Health Database, met data over bekostigde zorgconsumptie, hiervoor beschikbaar (zie [2]).
Is de eHealth toepassing interessant voor een verzekeraar om zich te profileren, klanten te behouden of nieuwe klanten aan te trekken? Richt u zich dan tot de commerciële divisie die aanvullende verzekeringen en collectieve verzekeringen voor organisaties samenstelt. De bewijslast zal in het laatste geval moeten aantonen dat de toepassing leidt tot fittere werknemers of minder ziekteverzuim.
Aandachtspunten
- Bij gezondheidswinst wil de zorgverzekeraar een duidelijke (klinische relevante) verbetering zien.
- Wees voorzichtig met aannames, bijv. bij een doorvertaling van een intermediaire uitkomstmaat (zoals therapietrouw) naar een uitkomstmaat (zoals uitstel van complicaties). Stapel geen aanname op aanname.
- ‘Pick your battle’: Bedenk goed bij welke aandoening uw eHealth toepassing de grootste impact heeft.
- ‘Harde’ data (bijv. aantal heropnames) tellen zwaarder dan ‘zachte’ data (bijv. meningen/ opvattingen/ ervaringen). ‘Harde’ data kunnen vaak ook via routineregistraties van zorgaanbieders verkregen worden.
Bijzonderheden
- Bespreek zo vroeg mogelijk met de zorgverzekeraar en met zorgaanbieder(s) welke bewijslast gewenst is en betrek hen mogelijk bij de uitwerking van de gewenste (onderzoeks)aanpak.
- Schakel experts in als methodologisch sterk onderzoek vereist is, maar houd belanghebbenden betrokken.
- Een duurzaam bedrijfsmodel van de eHealth ondernemer is van belang voor zorgverzekeraar (zie [3]).
Voor meer informatie over financiering, bekostiging, of ondersteuning bij implementatie en opschaling door een zorgverzekeraar, raadpleeg ook www.watwildezorgverzekeraar.nl.
Bronnen